Veja como foi a 1ª Caminhada do Agosto Dourado
Confira nas reportagens abaixo tudo o que rolou durante o evento:
Confira nas reportagens abaixo tudo o que rolou durante o evento:
A Organização Mundial da Saúde e a Sociedade Brasileira de Pediatria recomendam aleitamento materno exclusivo por 6 meses e complementado por pelo menos 2 anos. O alimento é extremamente importante para o bebê, pois diminui os riscos de infecções respiratórias, alergias, diarreias, de obesidade e contribui para o desenvolvimento mais rápido; e para a mãe, já que colabora com a redução do sangramento, depressão e do peso no período pós-parto e até das chances de desenvolvimento de câncer de mama, ovário, útero e endométrio.
“A partir do contato da criança com o peito da mãe, o corpo da mãe já a prepara para as necessidades. Por exemplo: se ela está doente, a saliva em contato com o bico do peito faz com que ela produza mais anticorpos; se a criança é prematura, o leite da mãe acaba sendo mais gordo, pela necessidade”, afirma a pediatra e neonatologista do Grupo Trasmontano, Patrícia Terrivel.
Mas o que deveria ser natural pode ser muito difícil nos casos em que as crianças se recusam ou têm problemas na amamentação. De acordo com a médica, é preciso investigar as possíveis razões para que isso aconteça.
“Uma das hipóteses é o uso de chupeta ou mamadeira, o que pode causar confusão de bicos e de fluxo. Quando o leite está na mamadeira, a criança abre a boca, e o líquido vem muito rápido. Isso pode fazer com que ela não queira fazer esforço para extrair o leito do peito”, afirma. “Com a chupeta, é a mesma coisa. O movimento que o bebê faz é diferente do peito, que ele precisa abrir toda a boca”.
“Não existe leite fraco ou leite forte. O que existe é pouca ou muita produção. Quanto mais a criança mamar, mais leite será produzido”.
Outros problemas registrados são o freio lingual, que não permite à criança fazer todo o movimento da língua, e a presença do torcicolo congênito. “No caso do freio lingual, é preciso que o bebê seja avaliado pelo pediatra, consultor de amamentação e, se necessário, pelo fonoaudiólogo. Quando há torcicolo congênito, ele acaba ficando travado e ele não consegue fazer o movimento para mamar”, explica Patrícia.
De acordo com a pediatra Patricia Terrivel, nos casos em que existe recusa do bebê ao peito, primeiramente deve-se esgotar todas as alternativas antes de partir para o uso de mamadeira com fórmulas.
“Ele precisa passar por um pediatra que seja pró-amamentação, por um consultor de amamentação e um fonoaudiólogo. Descartados problemas como refluxo, de ‘pega’ ou do freio lingual e constatada por profissionais a necessidade da fórmula, existem ainda a colher dosadora e o copinho antes de passar direto para uma madeira”, acrescenta.
“Mas não demonizamos a fórmula, devemos agradecer por existir esta opção, que é de extrema importância nos momentos em que a amamentação natural não é possível. As mães também não devem se culpar quando houver essa necessidade”, finaliza a pediatra.
A diarreia é um sintoma caracterizado por fezes líquidas e soltas, ou seja, quando o trato gastrointestinal não é capaz de absorver adequadamente os fluídos e os nutrientes dos alimentos. Ela pode ser causada por infecções bacterianas, virais ou parasitárias, intolerâncias alimentares ou outras condições médicas.
A doença tem alguns sintomas associados como sede, boca seca, urina escura e mais concentrada, com odor forte e, em casos mais graves, a diarreia pode causar tontura e fadiga (sinais de desidratação). Quando a pessoa perde grande quantidade de líquidos sem tempo hábil para reposição ou devido a perda rápida, ocorre a desidratação.
A desidratação faz com que o corpo humano não perca somente água, mas concomitantemente eletrólitos como sódio, potássio, magnésio e cloretos, fazendo com que o corpo não funcione de forma adequada. A desidratação pode começar como leve (poucos sintomas e facilmente resolvida com reposição de líquidos), grave (onde existe a necessidade de atendimento médico) e até evoluir para choque hipovolêmico e insuficiência renal.
Por isso, é importante tratar a diarreia e repor os líquidos e eletrólitos perdidos, ingerindo bebidas isotônicas ou soluções de reidratação oral, que auxiliam na reposição dos nutrientes perdidos. Em casos graves, pode ser necessário tratamento hospitalar com fluidos intravenosos.
Além disso, é essencial tratar a causa da diarreia, seja ela uma infecção (viral ou bacteriana) ou outra condição médica e realizar a reposição da flora intestinal, que muita das vezes é perdida quando ocorre a diarreia, prevenindo recorrências e complicações adicionais.
Angina e ataque cardíaco são duas condições de saúde relacionadas ao coração, mas diferem em seus sintomas, causas e gravidade.
A angina é uma dor no peito causada pela redução do fluxo sanguíneo no coração. Ela pode ser classificada em angina estável - ocorre somente quando o paciente passa por algum estresse, seja esse físico ou emocional e melhora com repouso, suspensão do estresse ou utilização de medicamentos e instável- ocorre independente de qualquer estímulo, e/ou paciente mantem os mesmos sintomas mesmo se forem utilizadas medicações ou for mantido em repouso, ou seja, muito mais grave do que a angina estável e uma indicação de iminência de infarto (ataque cardíaco). Os sintomas de ambas as anginas incluem uma sensação de pressão ou aperto no peito, que pode se espalhar para o braço esquerdo, ombros, mandíbula, pescoço e costas.
O infarto agudo do miocárdio, conhecido mais popularmente como ataque cardíaco é uma condição mais grave e potencialmente fatal, em que o paciente tem uma diminuição de fluxo sanguíneo tão importante que as células musculares cardíacas morrem por hipoxia (falta de oxigenação trazida pelo sangue). Sem o fluxo sanguíneo adequado, uma parte do músculo cardíaco pode morrer e causar danos permanentes. Os sintomas incluem dor no peito que pode se espalhar para o braço esquerdo, ombros, mandíbula, pescoço e costas, bem como sudorese, náusea, falta de ar e tontura.
Apesar dos sinais serem semelhantes, do infarto e de anginas, o que as difere é que as anginas causam a diminuição do fluxo sanguíneo e/ou uma obstrução parcial das artérias não resultando ainda em morte celular por hipoxia. Já no ataque cardíaco houve uma diminuição de fluxo sanguíneo mais importante, causando a morte celular.
Algumas medidas preventivas para doenças cardíacas incluem:
Em casos mais graves, procedimentos médicos, como angioplastia ou cirurgia de revascularização do miocárdio, podem ser necessários.
Após o tratamento inicial, para ambas as condições, é primordial a continuidade dos medicamentos prescritos, mudanças no estilo de vida e terapia de reabilitação cardíaca para ajudar a melhorar a saúde do coração e prevenir futuros problemas cardíacos. Além disso, é importante seguir as recomendações do médico para controlar as condições cardíacas e prevenir complicações.
Hepatites Virais são infecções que atingem o fígado e podem ser ocasionadas por vírus, ingestão de álcool e drogas, doenças autoimunes, metabólicas, genéticas ou até mesmo por uso indevido de alguns medicamentos - podendo causar danos leves, moderados ou graves.
Hepatite A: é a mais comum e está diretamente ligada às condições de saneamento básico e de higiene, possui transmissão oral-fecal. Trata-se de uma infecção leve, se comparada as outras hepatites, autolimitada e de resolução sem necessidade de intervenção.
Principais sintomas: Na maioria das vezes a Hepatite A apresenta sintomatologia discreta, caracterizada por cansaço, fraqueza, diminuição do apetite e dor na parte superior da barriga, mas pode ocorrer um quadro de hepatite fulminante - disfunção muito grave do fígado que se manifesta rapidamente. Pessoas que já tiveram Hepatite A apresentam imunidade a este tipo de hepatite, no entanto, continua susceptível aos outros tipos.
Hepatite B: segundo tipo de hepatite com maior incidência e o contágio acontece através de relações sexuais sem proteção ou por objetos pontiagudos sujos de sangue. Além disso, a Hepatite B pode ser transmitida da mãe para o bebê durante a gestação, parto ou amamentação.
Principais sintomas: A Hepatite B pode ser assintomática, mas, mesmo assim, precisa de tratamento para evitar a progressão da doença e deterioração do fígado. Nos casos sintomáticos, pode haver enjoos, febre baixa, dor nas articulações e dor abdominal.
Hepatite C: Sua principal forma de transmissão é o contato com sangue. Também é responsável pela maior causa de transplantes de fígado e a doença pode estar relacionada à cirrose e câncer. Tem 1/3 de chance de ser autolimitada e curar sozinha e 2/3 de evolução para doença crônica.
Principais sintomas: Na maioria dos casos, os sintomas da hepatite C surgem entre 2 meses e 2 anos após o contato com o vírus, sendo os principais a pele amarelada, urina escura, dores abdominais e perda de apetite.
Hepatite D: causada pelo vírus VHD, ocorre apenas em pacientes já infectados pelo vírus da Hepatite B. A vacinação da Hepatite B também protege contra a Hepatite D.
Principais sintomas: Esse tipo de Hepatite pode ser assintomática, sintomática ou sintomática grave de acordo com o grau de comprometimento do fígado pelo vírus.
Hepatite E: é transmitida por via digestiva e provoca grandes epidemias em algumas regiões, sendo menos frequente no Brasil. É autolimitada e leve, sem a necessidade de intervenção assim como a Hepatite.
Principais sintomas: A Hepatite E normalmente é assintomática, principalmente em crianças, mas quando surgem sintomas, os principais são febre baixa, dor abdominal e urina escura.
Independentemente do tipo de hepatite, é importante que o diagnóstico seja feito na fase inicial da doença para evitar a progressão da doença e a necessidade de realização de transplante de fígado.
A falta de conhecimento da doença é um grande desafio para a saúde pública do Brasil e, por isso, o julho Amarelo promove a importância da conscientização para a prevenção e tratamento das Hepatites Virais.
A febre maculosa é uma doença infecciosa e pode ser transmitida aos seres humanos pela picada do carrapato-estrela. Essa doença pode ser grave e potencialmente fatal se não for tratada precocemente.
Neste artigo, vamos falar sobre os sintomas, diagnóstico, o tratamento e as medidas preventivas para ajudá-lo a entender melhor a doença.
A febre maculosa é uma doença infecciosa causada pela bactéria Rickettsia rickettsii. É transmitida aos seres humanos por carrapatos infectados, pela espécie Amblyomma sculptum, conhecida como carrapato-estrela, nos Estados Unidos, e a espécie Amblyomma cajennense, no Brasil.
Os carrapatos se tornam infectados quando picam animais selvagens, como capivaras e cavalos, que são os principais hospedeiros da bactéria. Em seguida, os carrapatos infectados podem transmitir a Rickettsia rickettsii para os seres humanos através de suas picadas.
Os sintomas iniciais podem ser semelhantes aos de outras doenças febris, dificultando o diagnóstico. No entanto, alguns sinais característicos incluem:
O diagnóstico é baseado na análise dos sintomas clínicos e em exames laboratoriais específicos para detecção da bactéria. É importante relatar ao médico qualquer histórico de exposição a carrapatos ou áreas endêmicas.
O tratamento precoce da febre maculosa é essencial para evitar complicações graves. O medicamento de escolha é a doxiciclina, um antibiótico eficaz no combate à bactéria. A administração rápida do tratamento pode reduzir significativamente o risco de complicações e a mortalidade associada à doença.
A prevenção é fundamental para evitar a febre maculosa. Aqui estão algumas medidas que você pode tomar para reduzir o risco de contrair a doença:
A febre maculosa é uma doença infecciosa grave transmitida por carrapatos, que pode levar a complicações sérias se não for tratada a tempo.
Conhecer os sintomas, buscar atendimento médico e adotar medidas preventivas são a chave para prevenir a infecção e garantir uma recuperação rápida e segura. Se você suspeitar de febre maculosa, procure imediatamente um profissional de saúde para um diagnóstico adequado e iniciar o tratamento o quanto antes.
Sua saúde e bem-estar são fundamentais!
Veja outros artigos e siga o Hospital IGESP nas redes sociais!
Com a chegada do inverno e suas baixas temperaturas, está aberta também a temporada das doenças comuns no período, como gripes e resfriados. Além dessas mais conhecidas, a laringite merece uma atenção especial, principalmente em crianças, que são as mais afetadas com as mudanças bruscas no tempo. A doença pode ser causada por diversos agentes infecciosos, mas a forma viral é a mais comum.
A laringe é o órgão que liga faringe e traqueia, com função respiratória e fonatória. Na inflamação por vírus respiratórios transmitida através da saliva, tosse, fala e respiração. Os primeiros sintomas incluem rouquidão, tosse, cócegas na parte posterior da garganta e dificuldade para engolir e respirar.
“Esse tipo de ocorrência é bem comum no inverno e mais ainda em crianças pequenas, de até dois anos de idade. Além dos sintomas citados, é possível ainda que a laringite viral provoque febre, que deve ser observada e tratada com antitérmicos, sob orientação médica”, explica a pediatra e neonatologista do Grupo Trasmontano, Dra. Patricia Terrivel.
Na maioria dos casos, a obstrução das vias aéreas dura de dois a três dias, com diminuição dos sintomas ao final de cinco dias. Mas podem acontecer situações mais graves e persistentes, que requerem outros cuidados. “Em casos mais graves, pode ser necessário o uso de inalação. Se a criança apresentar cansaço, dificuldade para respirar e febre alta persistente, é preciso procurar o pediatra e realizar o acompanhamento médico”, finaliza.
· A partir de 01 ano de idade, pode oferecer mel para aliviar a tosse e a irritação na garganta;
· É importante manter a criança hidratada com água, sucos naturais e chás mornos;
· Elevar a cabeça da criança durante o sono pode ajudar a diminuir a dificuldade para respirar. Use uma almofada extra ou eleve o colchão.
Veja outras dicas de saúde e siga o Hospital IGESP nas redes sociais!
Cardiologista do Hospital IGESP explica que praticar exercícios, regular a alimentação e controlar o estresse são medidas fundamentais para manter a pressão estável.
É a condição que ocorre quando a força do sangue contra a parede das artérias é muito grande. A pressão é considerada alta quando seus valores máximo e mínimo são iguais ou ultrapassam 140/90 mmHg (ou 14 por 9) e, com isso, exige que o coração faça mais esforço do que o necessário para distribuir o sangue pelo corpo. A doença ataca os vasos sanguíneos, coração, cérebro, olhos e, no longo prazo, pode provocar infarto, AVC, aneurisma arterial e insuficiência renal.
No ano passado, o Ministério da Saúde publicou um relatório sobre a hipertensão no país e o resultado foi alarmante: entre 2006 e 2021, o número de adultos diagnosticados com a doença saltou de 22,6% para 26,3%.
Os sintomas tendem a ser percebidos pelo paciente apenas quando a pressão já está muito elevada. Os principais são:
O Cardiologista do Hospital IGESP, Dr. Irapuan Magalhães Penteado, explica que em muitos dos casos esses sintomas não recebem a devida atenção do paciente. "Aferir a pressão regularmente é a única maneira de diagnóstico, então o recomendado é que pessoas acima de 20 anos façam, ao menos uma vez por ano e, quando houver casos na família, no mínimo duas vezes por ano. Esse problema é herdado dos pais em 90% dos casos", informa.
Além da questão hereditária, hábitos de vida como o sedentarismo, alta ingestão de sódio, o estresse e o consumo de bebidas alcoólicas influenciam diretamente nos níveis da pressão arterial. "É fundamental praticar exercícios físicos regularmente, além de excluir alimentos muito ricos em sal da dieta, evitar o consumo de cigarros e controlar os níveis de estresse e ansiedade, que estão entre as causas mais relevantes para o desenvolvimento da doença", destaca Dr. Irapuan.
Segundo o Sistema de Informações Sobre Mortalidade (SIM), do Ministério da Saúde, foram registradas 551.262 mortes por doenças hipertensivas entre 2010 e 2020, sendo 292.339 mulheres e 258.871 homens. Entre os estados com as maiores taxas de mortalidade, estão Piauí, Rio de Janeiro e Alagoas, respectivamente com 45,7 óbitos, 44,6 óbitos e 38,8 óbitos por cada grupo de 100 mil habitantes.
Veja outros artigos sobre saúde e siga o Hospital IGESP nas redes sociais.
A inauguração do Hospital IGESP Litoral, na cidade de Praia Grande, foi um marco para toda a região da Baixada Santista. Agora, mais de 500 procedimentos, em parceria com a prefeitura do município serão realizados - já na primeira semana, diversos atendimentos foram realizados, incluindo cirurgias - ampliando, assim, o acesso aos serviços de saúde.

Com um investimento de mais de R$250 milhões, o Hospital IGESP Litoral possui 190 leitos, unidades de internação geral, obstétrica e pediátria, UTI adulto, infantil e neonatal, além dos mais avançados equipamentos para exames como tomografia e hemodinâmica.
Durante a celebração, a Prefeita do município, Raquel Chini, esteve presente e recebeu uma homenagem do Grupo Trasmontano: a maternidade do Hospital IGESP Litoral recebeu o nome do filho da Prefeita, Gabriel Chini, o que foi motivo de bastante emoção durante o evento. o Deputado Federal, Alberto Mourão, o Secretário de Saúde Pública Praia-grandense, Cleber Suckow Nogueira e o Cônsul-geral de Portugal em São Paulo, António Pedro Rodrigues da Silva, estiveram presentes na celebração, além de outras autoridades da Baixada Santista e da capital paulista.

A inauguração foi destaque também em diversos veículos de imprensa, como a TV Tribuna - afiliada da Rede Globo em Santos. Record, Band TV, SBT; contou também com a cobertura da imprensa local com matérias no Guia Turístico de Praia Grande e Gazeta do Litoral e, na mídia especializada em saúde, com publicações nos portais Medicina S/A e Saúde Business.
O câncer de colo de útero, também chamado de câncer cervical uterino, assim como os outros tipos de cânceres, é uma doença caracterizada por apresentar células que se multiplicam e crescem de forma descontrolada, sem respeitar células vizinhas.
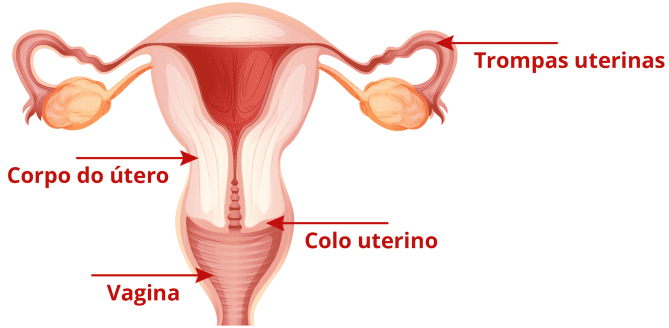
Localizado na região pélvica das mulheres, o útero é dividido em três partes: trompas uterinas, corpo do útero e colo do útero. Similarmente, sua aparência lembra uma pera, com a parte mais estreita, o colo do útero, para baixo. Essa região tem a importante função de criar uma barreira para infecções e proteger o bebê em mulheres grávidas. Pois mantém o corpo do útero fechado até o momento do nascimento da criança. Quando a mulher ovula, a trompa uterina é o meio pelo qual o óvulo alcança o corpo do útero, que é revestido internamente pelo endométrio, tecido responsável pelo sangramento menstrual das mulheres em período fértil, e quando não estão grávidas.
Segundo o INCA (Instituto Nacional de Câncer- Brasil), em 2020 foram diagnosticados 16.710 casos de câncer de colo uterino, representando 7,5% de todos os cânceres em mulheres. O número de óbitos pela doença foi de 6.596 em 2019. Em 2020, 604.127 mulheres foram diagnosticadas com câncer de colo uterino no mundo e, infelizmente, 341.831 mulheres morreram desta doença neste mesmo ano.
É importante saber que um fator de risco não determina o câncer isoladamente, mas aumenta as chances de uma pessoa ficar doente.
HPV (Papilomavírus Humano)
Em suma, quase todos os cânceres do colo de útero são causados pela infecção persistente do vírus HPV (Papilomavírus Humano). De fato, existem muitos subtipos de HPV. Felizmente a maioria não causa câncer. Eles infectam a pele e as mucosas (membrana umidificada que recobre cavidades orgânicas em contato direto ou indireto com o meio exterior), causando verrugas.
Desse modo, quando um vírus causa câncer, é chamado oncogênico. Pelo menos 13 subtipos de HPV são considerados oncogênicos, todavia, 70% dos casos de câncer de colo uterino são causados pelos subtipos 16 e 18, transmitidos de uma pessoa para outra durante o sexo.
A infecção crônica por vírus oncogênicos leva a transformação maligna das células normais do colo uterino, dando origem ao câncer.
Além disso, o HPV é tão comum que a maioria das pessoas o contrai em algum momento de suas vidas. Geralmente sem causar sintomas, e na maioria das mulheres, o HPV desaparecerá por conta própria; no entanto, se isso não acontecer, há uma chance de que, com o tempo, possa causar câncer do colo do útero.
Relações sexuais
Inegavelmente, há vários fatores relacionados ao seu histórico sexual podem aumentar o risco de câncer do colo do útero. O risco é provavelmente afetado pelo aumento das chances de exposição ao HPV, como:
– Tornar-se sexualmente ativo em uma idade jovem, especialmente com menos de 18 anos;
– Ter muitos parceiros sexuais e;
– Ter um parceiro considerado de alto risco, que está infectado por HPV ou que tenha muitos parceiros sexuais.
Tabagismo
Certamente, o cigarro possui dezenas de substâncias que causam câncer, e, portanto, fumar também aumenta o risco de câncer de colo de útero.
Vírus da imunodeficiência humana (HIV)
O HIV, que causa a AIDS, diminui a imunidade do indivíduo e, consequentemente, aumenta o risco de alguns tipos de cânceres, como o do colo uterino.
Anticoncepcionais orais
A princípio, há evidências de que tomar anticoncepcionais orais por muito tempo aumenta o risco de câncer do colo do útero. Quanto mais anos utilizando anticoncepcionais orais, maior o risco. O risco diminui quando o uso é descontinuado, após alguns anos.
Sim, atualmente existem duas vacinas contra HPV, aprovadas pela Anvisa – Agência Nacional de Vigilância Sanitária – que são comercializadas. A Quadrivalente, criada pela empresa Merck Sharp & Dohme, comercializada como Gardasil, protege contra HPV 6, 11,16 e 18, e a Bivalente, da empresa GlaxoSmithKline, comercializada como Cervarix, que confere proteção contra HPV 16 e 18.
Em 2014, o Ministério da Saúde iniciou a implementação da vacinação gratuita contra o HPV em meninas de 9 a 13 anos, com a vacina Gardasil. Essa faixa etária foi definida por ser a que mais apresenta grande produção de anticorpos e por ter sido menos exposta ao vírus por meio de relações sexuais.
Em meados de 2017, a vacinação foi ampliada para até 14 anos e iniciada para o público masculino, de 11 a 14 anos e de 9 a 26 anos vivendo com HIV/Aids, além de indivíduos submetidos a transplantes de órgãos sólidos/medula óssea e pacientes oncológicos. Em 2021 mulheres com o sistema imunológico enfraquecido, de 26 a 45 anos, foram incluídas no programa de vacinação.
Os principais sintomas que, normalmente, aparecem quando a doença está em estágio avançado são, corrimento vaginal, secreção de odor forte e cor intensa, com sangue e dor. Em casos ainda mais avançados, pode incluir dor pélvica, dor ao se relacionar sexualmente, urina ou fezes com sangue e dificuldade para evacuar ou urinar, e inchaço nas pernas.
Esses sintomas podem ser causados por outras doenças, é importante consultar o médico para esclarecê-los.
Detecção precoce
Em primeiro lugar, é importante diagnosticar a doença mesmo antes dela apresentar sintomas. Quanto mais precoce, maiores as chances de cura.
No Brasil, o Instituto Nacional do Câncer (INCA), recomenda iniciar o rastreamento da doença em mulheres a partir do início da atividade sexual ou na faixa etária de 25 a 64 anos e que já tiveram relação sexual. Para isso, é importante realizar consultas periódicas ao ginecologista para análise do histórico médico e a realização de exames.
O Papanicolaou (citologia oncótica do colo uterino) e o exame chamado de Captura Híbrida de HPV, que investiga a existência do vírus HPV, são os principais exames solicitados para o diagnóstico. Além deles, outros exames de imagem complementares podem ser solicitados, como o ultrassom pélvico, tomografia ou ressonância pélvica e a colposcopia.
Estadiamento da Doença
Assim que, confirmado o diagnóstico, o médico irá realizar exames complementares para avaliar a extensão da enfermidade, chamado de estadiamento da doença.
São pedidos exames de imagem como raio-X ou tomografia de tórax, ultrassom, tomografia ou ressonância magnética de abdômen e pelve. E exames mais complexos como a cistoscopia (exame da bexiga) e proctoscopia (examina o reto) que são realizados sob sedação.
O sistema de estadiamento mais comum usado é o da FIGO (Federação Internacional de Ginecologia e Obstetrícia), as notas vão de I a IV, sendo IV a doença espalhada e mais grave.
FIGO I: Doença localizada apenas no colo uterino. O câncer não se espalhou para os linfonodos próximos ou locais distantes.
FIGO II: O câncer cresceu além do colo do útero, mas não se espalhou para as paredes da pelve ou parte inferior da vagina, para os linfonodos próximos ou locais distantes.
FIGO III: O câncer se espalhou para linfonodos pélvicos próximos ou linfonodos para-aórticos, mas não se espalhou para locais distantes.
FIGO IV: O câncer se espalhou para órgãos distantes como bexiga, reto, pulmões, fígado, osso, entre outros.
Em resumo, o tratamento depende do estadiamento da doença.
Em outras palavras, se a doença estiver localizada e em estágio inicial, o profissional médico pode recomendar apenas a cirurgia, sem a necessidade da remoção completa do colo de útero.
Todavia, em tumores maiores, serão necessárias cirurgias mais complexas, como a retirada do útero, anexos e linfonodo.
Se o tumor não for ressecável com a cirurgia, ou seja, se não puder ser retirado por completo em um primeiro planejamento, serão realizados tratamentos antes da cirurgia, como a quimioterapia e radioterapia, para tornar o tumor ressecável. Muitas vezes, após a cirurgia, estes tratamentos podem ser mantidos durante um período.